В эту группу препаратов входят зфир хлороформ, фторотан, метоксифлуран этран, трихлорэтилен.
Эфир. Диэтловый эфир относится к алифатическому ряду. Представляет собой бесцветную прозрачную жидкость с точкой кипения 35°С. Под влиянием света и воздуха он разлагается на токсичные альдегиды и пероксиды, поэтому должен храниться в темной, герметически закупоренной посуде. Он легко воспламеняется пары его в смеси с воздухом и кислородом взрывоопасны. При испарении 1 мл жидкого эфира образует 230 мл пара.
Эфир имеет высокую наркотическую активность. Положительным свойством препарата является широта терапевтического действия при концентрации 02—04 г/л развивается стадия аналгезии а при 1,8—2 г/л наступает пере дозировка. Он дает выраженный наркотический, анальгетический и миорелаксирующии эффект оказывает стимулирующее влияние на симпатико адреналовую систему, в умеренных концентрациях увеличивает производительность сердца, при повышенных уменьшает минутный объем сердца за счет прямого депрессивного действия на миокард. Усиление активности симпатикоадреналовой системы сопровождается повышением артериального давления, гипергликемией.
Под влиянием эфира увеличивается секреция слюнных и бронхиальных желез снижается тонус мускулатуры бронхов, происходит раздражение слизистых оболочек дыхательных путей сопровождающееся кашлем, ларингоспазмом, реже бронхоспазмом. Препарат раздражает также слизистые оболочки желудка, кишечника, что нередко вызывает тошноту, рвоту в послеоперационном периоде. Угнетение перистатьтики под влиянием эфира способствует развитию пареза. Имеются наблюдения, свидетельствующие об изменении волемических показателей, сопровождающихся уменьшением объема плазмы, сгущением крови, снижением диуреза на фоне увеличения секреции антидиуретического гормона. При глубоком уровне общей анестезии отмечаются признаки функциональных нарушений печени, угнетения сократительной способности матки.
Методика масочной эфирной общей анестезии открытым капельным способом. Больного фиксируют на операционном столе с помощью широких лямок (на середине бедер) Перед наложением маски кожу вокруг рта и носа смазывают вазелином для предупреждения ожога эфиром и предохранения кожи от раздражения. Если используют кислород, то вазелин изза опасности взрыва не применяют, а смазывают кожу мазью на глицериновой основе. Голову и глаза плотно закрывают полотенцем. На марлевую часть маски (ЭсмархаШиммельбуша) наливают несколько капель эфира и постепенно маску накладывают на лицо, после чего эфир добавляют каплями со скоростью вначале 20—30 капель в мин, а при появлении признаков возбуждения — 60—80 капель в мин. Для поддержания анестезии достаточно частоту капель уменьшить до 10—20 в мин. Во время анестезии необходимо тщательно следить за состоянием больного обеспечив свободную проходимость дыхательных путей (правильная фиксация нижней челюсти введение воздуховода и т.д.)
Методика эфирной масочной общей анестезии аппарaтным способом. Перед началом анестезии аппарат несколько раз «продувают» кислородом, заполняют эфирницу из проверенной только что открытой склянки с эфиром. На лицо больного накладывают маску, закрепляют ее специальными лямками и дают возможность подышать кислородом и привыкнуть к дыханию через маску. Скорость подачи кислорода должна быть не менее 1 л/мин. Эфир подключают постепенно начиная с 1 об % и, увеличивая дозу до 10—12 об %, а у некоторых больных и до 16—18 об %. Наркотический сон наступает через 12—20 мин, а в дальнейшем для поддержания необходимой глубины наркоза дозу эфира постепенно снижают до 2—4 об %, регулируя его подачу в зависимости от адекватности клинических и энцефалографических признаков. По окончании операции эфир постепенно отключают и переводят больного на дыхание воздухом, обогащенным кислородом. Выбор контора проводят индивидуально.
Клиническая и электроэнцефалографическая картина эфирной общей анестезии. При введении в организм наркотических веществ установлена закономерная стадийность в клинической картине общей анестезии, которая наиболее четко проявляется при масочной общей анестезии эфиром. Поэтому в практической анестезиологии методически удобно начать стадии общей анестезии, типичные ответные реакции ЦНС дыхания кровообращения на примере сравнительно безопасного при соблюдении необходимых правил ингаляционного анестетика — эфира.
Из предложенных классификаций клинического течения эфирной общей анестезии наиболее широкое распространение получила классификация Гведела.
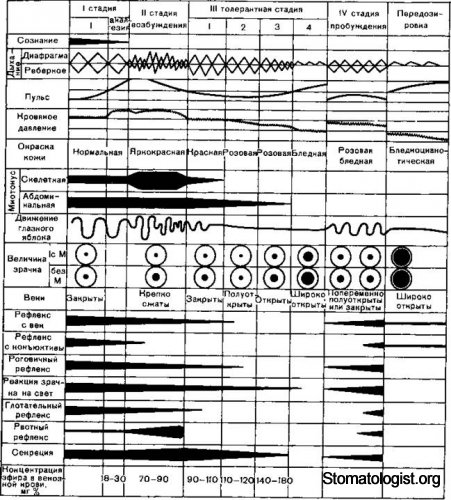
В нашей стране эта классификация несколько видоизменена И.С. Жоровым (1959), который предложил выделить вместо агональной стадии стадию пробуждения. Схема течения эфирной общей анестезии по Гведелу представлена на рис. 12.1.
Первая стадия — стадия аналгезии начинается с момента вдыхания паров эфира и продолжается в среднем 3—8 мин после чего настает потеря сознания. Концентрация эфира во вдыхаемом воздухе составляет при этом 1—2 об % а в крови колеблется в пределах 0,18—0,3 г/л. Для этой и стадии характерно постепенное затемнение сознания вначале происходит потеря ориентации, больные неправильно отвечают на вопросы, речь становится бессвязной состояние полудремотным. Кожа лица гиперемирована, зрачки исходной величины или несколько расширены, активно реагируют на свет. Дыхание и пульс учащены, неравномерны, артериальное давление несколько повышено Тактильная, температурная чувствительность и рефлексы сохранены болевая чувствительность резко ослаблена, что позволяет в этой стадии выполнять кратковременные хирургические вмешательства и манипуляции (рауш наркоз).
В этой стадии предложено различать три фазы по Артузио (1954): первую — начало усыпления, когда еще не наступила полная аналгезия и амнезия, вторую — полная аналгезия и частичная амнезия, третью – развитие полной аналгезии и полной амнезии. Продолжительность стадии аналгезии вартирует в зависимости от общего состояния больною его возраста, премедикации и в среднем составляет 6—8 мин.
Вторая стадия — стадия возбуждения начинается сpaзу же после потери сознания и продолжается 1—5 мин что зависимости от индивидулных особенностей больного, а также квалификации анестезиолога. Концентрацию эфира во вдыхаемой смеси увеличивают в среднем до 10—12 об %, а в крови он составляет 0,3—0,8 г/л. Клиническая картина характеризуется речевым и двигательным возбуждением. Кожные покровы резко гиперемированы, вети сомкнуты, зрачки расширены, реакция на свет сохранена, отмечаются слезотечение, непроизвольные плавательные движения глазных яблок. Мышцы, особенно жевательные резко напряжены (тризм), кашлевой, рвотный рефлексы усилены, пульс, дыхание учащены, аритмичны, артериальное давление повышено. Изза гипервентиляции и гипокапнии нередко наблюдается угнетение дыхания, возникающая гиперадреналэмимия может вызывать фибрилляцию желудочков сердца. Иногда в этгой стадии отмечается не произвольное мочеиспускание, довольно часто рвота. После кратковременного прекращения подачи эфира и ликвидации осложнений, если позволяет состояние больного, продолжают насыщение организма эфиром.
Рис. 12.1 Схема течения эфирного наркоза но Гведелу.
Третья стадия — хирургическая (стадия «наркозного сна») — наступает через 12—20 мин после начала общей анестезии, когда по мере насыщения организма эфиром происходит углубление торможения в коре головного мозга и подкорковых структурах. Концентрация эфира во вдыхаемой смеси в начале развития хирургической стадии составляет 4 8 об.% и постепенно снижается для поддержания анестезии до 2—4 об.%; в крови она колеблется от 0,9 до 1,2 г/л. Клинически на фоне глубокого сна отмечаются потеря всех видов чувствительности, расслабление мышц, угнетение рефлексов, урежение дыхания, углубление его. Пульс замедляется, артериальное давление несколько снижается. Кожные покровы бледнорозовые, сухие. Очень важным в этой стадии является состояние зрачка, сигнализирующее о пробуждении больного (расширение зрачка с живой реакцией на свет) или о передозировке наркотического вещества (расширение зрачка, отсутствие реакции на свет). Для контроля глубины общей анестезии и предотвращения передозировки в хирургической стадии Gvedel предложил различать четыре уровня.
Первый уровень хирургической стадии (III1) — уровень движения глазных яблок — характеризуется тем, что на фоне спокойного сна еще сохраняются мышечный тонус, гортанноглоточные рефлексы. Дыхание ровное, несколько учащенное, пульс также учащен, артериальное давление на исходном уровне. Глазные яблоки совершают медленные кругообразные движения, зрачки равномерно сужены, живо реагируют на свет, роговичный рефлекс сохранен. Поверхностные рефлексы (кожные) исчезают.
Второй уровень (III2) — уровень роговичного рефлекса. Глазные яблоки фиксированы, роговичный рефлекс исчезает, зрачки сужены или слегка расширены, реакция на свет сохранена. Гортанный и глоточный рефлексы отсутствуют, тонус мышц значительно снижен, дыхание ровное, замедленное, пульс и артериальное давление — на исходном уровне, слизистые оболочки влажные, кожные покровы розовые.
Третий уровень (III3) — уровень расширения зрачка. В стадии III3 появляются признаки токсического влияния эфира — зрачок расширяется вследствие паралича гладкой мускулатуры радужной оболочки, реакция на свет резко ослабевает, появляется сухость роговицы. Кожные покровы становятся бледными, резко снижается тонус мышц (сохранен только тонус сфинктеров). Реберное дыхание постепенно ослабевает, преобладает диафрагмальное, тахипноэ до 30 в минуту, вдох несколько короче выдоха, пульс учащается, артериальное давление на исходном уровне или снижено.
Четвертый уровень (III4) — уровень диафрагмального дыхания — не должен допускаться в клинической практике, поскольку является признаком передозировки и предвестником летального исхода. Для него характерны резкое расширение зрачков, отсутствие реакции на свет, тусклая, сухая роговица, полный паралич дыхательных межреберных мышц; сохранено только диафрагмальное дыхание — поверхностное, аритмичное. Кожные покровы бледные с цианотичным оттенком, пульс нитевидный, учащенный, артериальное давление на предельно низких цифрах, возникает паралич сфинктеров. Если не прекратить подачу наркотического средства, то происходит дальнейшее угнетение дыхания и кровообращения (паралич дыхательного и сосудодвигательного центров) и развивается атональная стадия с клиническими признаками остановки дыхания и сердечной деятельности. В течение операции глубина общей анестезии не должна превышать уровня III1— III2, и лишь на короткое время допустимо ее углубление до III3.
Четвертая стадия — стадия пробуждения — наступает после отключения эфира и характеризуется постепенным восстановлением рефлексов, тонуса мышц, чувствительности, сознания, в обратном порядке отображая стадии общей анестезии. Следует подчеркнуть, что в стадии пробуждения обычно не бывает такого сильного возбуждения, которое отмечается в период насыщения при введении в наркотический сон. Пробуждение происходит медленно и, в зависимости от индивидуальных особенностей больного, длительности и глубины общей анестезии, продолжается от нескольких минут до нескольких часов. В стадии пробуждения сохраняется анальгетический эффект.
Оценка глубины общей анестезии является одной из важных проблем анестезиологии. Более точно и объективно, по сравнению с клинической картиной, установить глубину общей анестезии позволяет электроэнцефалография. В настоящее время доказано, что изменения биотоков мозга отражают клинические стадии общей анестезии и коррелируют с уровнем анестетика в крови [Ефуни С.Н., 1961]. Большое практическое значение имеет тот факт, что изменения ЭЭГ наступают на несколько минут раньше, чем клинические проявления. Это позволяет анестезиологу вовремя предупредить возможную передозировку анестетика.
С.Н. Ефуни (1961) различает пять электроэнцефалографических стадий, отражающих определенные клинические стадии общей анестезии по Гведелу.
Стадия гиперактивности характеризуется небольшим увеличением электрического потенциала биотоков мозга и значительным учащением ритма (до 20— 40 Гц).
При сопоставлении с клинической картиной показано, что стадия электрической гиперактивности является объективным отражением стадий аналгезии и возбуждения.
Следующая стадия — стадия смешанных волн — на ЭЭГ представлена в виде кривой, состоящей из частых ритмов (20—40 Гц), на фоне которых регистрируются медленные волны типа Вволн (4—7 Гц) со значительно увеличенным электрическим потенциалом. Медленные волны появляются через различные промежутки времени; величина их электрического потенциала непостоянна. Клинически стадии смешанных волн соответствует первый уровень хирургической стадии общей анестезии.
Третья стадия — стадия однородных волн — на ЭЭГ проявляется кривой с большим электрическим потенциалом и состоит из однородных медленных волн типа бритма (1—3 Гц) с ритмически возникающими одинаковыми по форме и величине колебаниями. Эти волны появляются одновременно в обоих полушариях, отражают синхронизацию электрической активности мозга, характерную для второго уровня хирургической стадии.
При дальнейшем углублении общей анестезии развивается четвертая стадия — стадия немых электрических волн, при которой кривая имеет вид однородных 6волн, на фоне которых возникают участки с резко сниженными потенциалами биотоков, нередко с полным угасанием на этих отрезках электрической активности мозга. Сопоставление с клиническими проявлениями общей анестезии показало, что эта электроэнцефалографическая стадия соответствует третьему и четвертому уровням хирургической стадии.
Пятая стадия — стадия полного угасания биотоков мозга — отражает дальнейшее углубление общей анестезии до критического уровня (агональная стадия по Гведелу). Для нее характерно угнетение электрической активности мозга, о чем свидетельствует отсутствие электрических потенциалов, в связи с чем регистрируется изоэлектрическая линия. Параллельное изучение клинической картины показало, что такой вид ЭЭГ отмечается при остановке дыхания.
Таким образом, электроэнцефалографический контроль позволяет своевременно изменять подачу ингаляционного анестетика для стабилизации течения общей анестезии.
Опасности и осложнения. При масочной эфирной общей анестезии осложнения могут наблюдаться как во время всего периода анестезии, так и после операции, когда прекращена подача ингаляционного анестетика. Они зависят от состояния больного, травматичности операции, глубины общей анестезии, примененного дыхательного контура, квалификации анестезиолога.
В стадии аналгезии часто возникает ларингоспазм, реже бронхоспазм изза раздражающего действия эфира. Возможна даже остановка сердца вследствие ваговагального рефлекса.
В стадии возбуждения опасны асфиксия (аспирация рвотных масс), закупорка дыхательных путей слизью, травматизация периферических нервов конечное гей (при неправильной фиксации больного в момент возбуждения).
В хирургической стадии (III2—III3) могут возникнуть нарушения дыхания при западении языка, расслаблении мышц мягкого неба. Углубление общей анестезии приводит к передозировке – угнетению дыхательного и сосудодвигательного центров.
В стадии пробуждения опасна рвота. Даже небольшое количество с одержимого желудка вызывает аспирацию, поскольку кашлевой рефлекс восстанавливается позже рвотного. В раннем послеоперационном периоде после эфирной общей анестезии отмечается тошнота, нередко возникают трахеобронхит, ларингит, парез кишечника, угнетение функции почек, печени, нарушение КОС (метаболический ацидоз), гипергликемия.
В профилактике осложнений имеет значение правильный выбор общего анестетика с учетом противопоказаний к эфиру — заболеваний легких, бронхита, гипертиреоза, диабета, нарушений функции печени, почек, сердечной недостаточности, миастении.
В комплекс премедикации необходимо включать препараты ваголитического, антигистаминного, седативного действия. Особое внимание должно быгь уделено очищению желудочнокишечного тракта перед общей анестезией.
При лечении осложнений в зависимости от их характера проводят манипуляции по устранению обструкции дыхательных путей, бронхоскопию, вспомогательную вентиляцию легких или ИВЛ, применяют средства, стимулирующие дыхание, сердечную деятельность, переливание крови, кровезаменителей и др. Большая опасность при использовании эфира возникает в связи с возможностью взрыва эфирокислородной смеси. Поэтому важно строго соблюдать необходимые правила техники безопасности (заземление аппаратов), исключить применение диатермии, любых искрящих аппаратов, предупредить образование статического электричества, обеспечить эффективную вентиляцию в операционной.
Хлороформ (трихлорметан) — бесцветная прозрачная жидкость со сладковатым запахом. Температура кипения 59,5—62 °С. Под действием света и воздуха разлагается и образует галогенсодержащие кислоты и фосген. Для угнетения этой реакции к нему добавляют этиловый спирт в количестве от 0,6 до 1%. Хранят в темных флаконах в прохладном месте. Пары хлороформа не воспламеняются и не взрываются. По своему наркотическому действию хлороформ в 4—5 раз сильнее эфира, однако широта его терапевтического действия мала, в связи с чем возможна быстрая передозировка: при 1,2—1,5 об.% наступаем общая анестезия, а при 1,6 об.% может наступить остановка сердца вследствие токсического влияния на миокард. Несмотря на ряд ценных качеств (большая наркотическая мощность, минимальное раздражающее действие на слизистые оболочки дыхательных путей, взрывобезопасность), хлороформ не получил широкого распространения изза высокой токсичности.
Хлороформ вызывает повышение тонуса парасимпатического отдела вегетативной нервной системы, что проявляется урежением пульса, угнетением атриовентрикулярной проводимости, возникновением желудочковых экстрасистол. При углублении общей анестезии хлороформом происходит угнетение сосудодвигательного, а затем и дыхательного центров, снижается тонус сосудов, укорачивается рефрактерный период и повышается возбудимость миокарда, падает сердечный выброс, снижается систолическое и в меньшей степени диастолическое давление, кровь депонируется в периферических сосудах, нарушается тканевый метаболизм. В хирургической стадии общей анестезии хлороформ вызывает выраженное расслабление мышц, умеренное расслабление мускулауры бронхов, повышение секреции бронхиальных желез, но значительно меньше по сравнению с эфиром. Одним из отрицательных качеств хлороформа является его гепатотоксичность, что проявляется образованием центральных некрозов в клетках печени, признаками печеночной недостаточности, истощением запасов гликогена. В результате токсического влияния на почки возникают явления угнетения функции клеток почечных канальпев, после операции отмечаются олигурия, альбуминурия Хлороформ тормозит продукцию инсулина, снижает тонус матки, способен проникать через плаценту и оказывать токсическое влияние на плод. Выводится из организма хлороформ легкими и только небольшое количество его разрушается и выводится почками.
Изза высокой растворимости хлороформа в крови введение в анестезию происходит медленно, но быстрее, чем при общей анестезии эфиром. Стадия возбуждения наблюдается главным образом у физически крепких больных. Рядом авторов доказано, что уменьшить токсическое влияния хлороформа на организм можно путем совершенствования методики его применения [Смольников В.П., Агапов Ю.Я., 1970].
Условиями безопасности и уменьшения токсичности общей анестезии хлороформом являются возможность подачи достаточного количества кислорода во вдыхаемой смеси, точность дозировки, расположение испарителя вне круга циркуляции газов.
Общая анестезия хлороформом может быть проведена открытым капельным способом с помощью простой маски, а также наркозным аппаратом при полуоткрытом, полузакрытом и закрытом контуре.