Сердце (cor) — мышечный полый орган, имеющий форму усеченного конуса. Состоит из четырех камер: правого и левого предсердий, правого и левого желудочков. Венозная кровь поступает в правое предсердие из верхней и нижней полых вен, а затем через правое предсердножелудочковое отверстие (трехстворчатый клапан) в правый желудочек. Через клапан легочной артерии кровь попадает в легочный ствол, откуда по легочным артериям направляется в правое и левое легкое. Пройдя капиллярную сеть легких, кровь насыщается кислородом и становится артериальной. По четырем легочным венам она направляется в левое предсердие. Через левое предсердножелудочковое отверстие (митральный клапан) кровь поступает в левый желудочек, через отверстие аорты (аортальные клапаны) идет в аорту и разносится по всему телу Отдав тканям кислород и приняв из них углекислоту, кровь становится венозной. Капилляры вновь соединяются между собой, образуя вены, которые собираются в два крупных ствола — верхнюю и нижнюю полые вены. Этот замкнутый круг носит название общего круга кровообращения, в котором различают малый (от правого желудочка до левого предсердия) и большой (от левого желудочка до правого предсердия) [Синельников Р.Д., 1973].
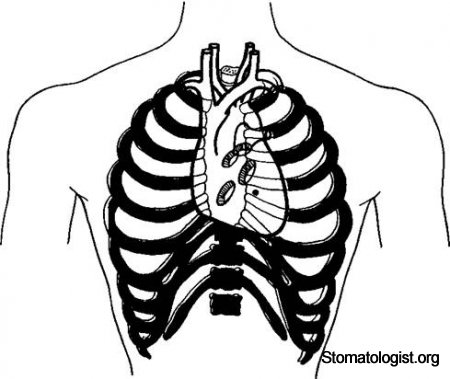
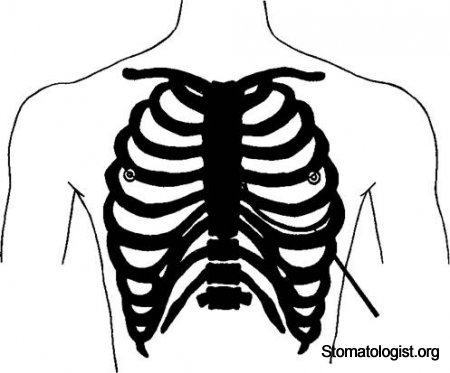
Проекция сердца, его клапанов и магистральных сосудов на переднюю грудную стенку.
Правая часть сердца лежит в основном в передней части тела, левая — в задней. Вертикальная ось сердца наклонена под углом 40° к горизонтальной плоскости в положении стоя, так что предсердие находится больше сзади, чем над желудочком [МКРЗ, 1977].
Сердце расположено в основном за грудиной (рис. 5.14). Границей его верхушки является точка, расположенная в пятом межреберье, на 1,5—2 см внутри от левой срединноключичной линии. Нижняя граница сердца расположена на уровне нижнего края тела грудины. Игла, введенная перпендикулярно к поверхности тела в четвертое межреберье на 1—2 см слева от грудины, проникает через все слои сердца (перикард, эпикард, миокард и эндокард), минуя коронарные сосуды, и попадает в полость левого желудочка.
Тоны митрального клапана выслушиваются над верхушкой сердца, а аортального (в силу лучшей проводимости) — справа от грудины во втором межреберье. Тоны трехстворчатого клапана выслушиваются на уровне VVI реберного хряща справа от грудины. Тоны клапанов легочного ствола выслушиваются во втором межреберном промежутке слева от края грудины.
При проведении непрямого массажа сердца следует учитывать анатомические особенности строения грудной клетки, от которых зависит успех реанимации. Наиболее смещаема нижняя треть грудины, соответствующая проекции желудочков сердца. При надавливании на грудину последняя смещается к позвоночнику, а сердце сжимается между позвоночником и грудиной. При этом правый желудочек сердца прижимается в основном к грудине, а левый — к позвоночнику. В результате механического сдавления полостей желудочков происходит их опорожнение в аорту и легочную артерию. При отпускании рук грудина и сердце возвращаются в прежнее положение, что обеспечивает приток свежей крови в полости сердца.
У детей и молодых людей смещаемость грудины очень велика, в то время как у пожилых людей она может быть резко ограничена. При деформациях грудины сердце не может быть эффективно прижато к грудным позвонкам. Если сердце смещено со своего анатомического срединного положения между грудиной и позвонками, то непрямой массаж его противопоказан. Деформации позвоночника (лордоз, кифоз и сколиоз) также могут быть помехой к проведению непрямого массажа сердца. У больных с эмфизематозной и бочкообразной грудной клеткой потеря его эластичности служит противопоказанием к непрямому массажу сердца. В таких случаях показан прямой массаж [Стивенсон X. Е., 1980].
Для проведения прямого массажа сердца выполняют торакотомию в пятом межреберье (рис. 5.15). Пальцы левой руки размещают на задней стенке желудочков. Ладонью следует охватить верхушку левого желудочка. Большой палец левой руки следует расположить на передней стенке левого желудочка, указательный и средний пальцы правой руки — поперек задней стенки восходящей аорты, приблизительно на 7 см выше аортальных клапанов, а большой палец правой руки — на передней стенке аорты. Последовательная вентрикулярноаортальная компрессия вызывает большее увеличение кровотока в коронарном синусе и мозговой перфузии по сравнению с применением обычных методов реанимации [Стивенсон X. Е., 1980].
Уровень правого предсердия, необходимый для измерения центрального венозного давления (ЦВД), соответствует точке, находящейся на 3/5 сагиттального диаметра грудной клетки выше горизонтальной плоскости, на которой расположен больной [Шустер X. П. и др., 1981].
В полостях сердца у мужчин содержится примерно 500 мл крови, у женщин — 350 мл. У мужчин примерно 1000 мл крови находится в артериальной системе, 3200 мл в венозной и 500 мл в легочной [МКРЗ, 1977].
Нервная система. Наркоз — это выключение сознания, т е. воздействие наркотического вещества на кору больших полушарий головного мозга и другие структурные образования его. Однако утрата сознания может быть также результатом патологических состояний и обязательной фазой умирания от любой причины. Блокада периферических нервов достигается с помощью воздействия блокирующего вещества на какойлибо отдел периферической нервной системы. Знание основных структурных подразделений нервной системы является важной частью подготовки врача анестезиолога и реаниматолога.
Различают центральную, периферическую и вегетативную (автономную) нервную систему.
ЦНС представляет собой единую структуру, которая делится на две части — головной и спинной мозг. Мозг окружен тремя мозговыми оболочками — твердой, паутинной и мягкой. Он состоит из многих миллионов нейронов, образующих проводящие пути и окруженных нейроглией. В ЦНС различают два типа ткани — серое и белое вещество Серое вещество состжг в основном из самих нервных клеток, белое — из их волокон. В головном мозге серое вещество лежит на поверхности и называется корой, а белое вещество находится внутри. В спинном мозге серое и белое вещество расположено в обратном порядке [МКРЗ, 1977].
Доступ для прямого массажа сердца. Стрелкой указана область торакотомии в пятом межреберье слева.
Головной мозг (encephalon) состоит из большого мозга, мозжечка и ствола с оболочками. Большой мозг занимает основную часть черепной полости. Он делится на правое и левое полушария глубокой срединной продольной бороздой. Мозжечок расположен между полушариями мозга и мозговым стволом, позади и снизу от него. Мозговой ствол состоит из промежуточного мозга, среднего мозга, моста и продолговатого мозга.
Твердая оболочка — плотная белесоватая соединительнотканная оболочка, лежащая снаружи от остальных оболочек. Наружная ее поверхность прилежит непосредственно к черепным костям, для которых твердая оболочка является надкостницей. В этом заключается ее отличие от такой же оболочки спинного мозга [Привес М.Г. и др., 1985]. Кроме артерий и вен, твердая оболочка содержит ряд вместилищ, собирающих кровь из мозга (синусы твердой оболочки). Главным путем оттока крови из синусов служат внутренние яремные вены.
Паутинная оболочка, как и в спинном мозге, отделяется от твердой оболочки капиллярной щелью, называемой субдуральным пространством, заполненным небольшим количеством жидкости.
Мягкая оболочка тесно прилегает к мозгу, содержит кровеносные сосуды и сосудистые сплетения. Между паутинной и мягкой мозговой оболочками находится подпаутинное (субарахноидальное) пространство. Цереброспинальная жидкость, наполняющая подпаутинные пространства головного и спинного мозга и мозговые желудочки, является внутренней средой, необходимой для нормального функционирования центральных органов нервной системы. Эти пространства замкнутые; отток жидкости из них происходит путем фильтрации в венозную и отчасти в лимфатическую системы [Привес М.Г. и др., 1985].
Головной мозг родившегося ребенка составляет 12% массы тела, что относительно больше, чем у взрослого. Нервная система новорожденного наименее развита из всех его органов и систем. Дифференцировка нейронов происходит в основном до 3 лет и заканчивается к 3—7 годам. Анатомическая и структурная незрелость нервной системы ребенка обусловливает ряд функциональных особенностей, который необходимо учитывать анестезиологу. В отличие от взрослых у детей раннего возраста кора не оказывает регулирующего влияния на нижележащие отделы ЦНС, большинство рефлексов реализуется через подкорковые образования. Ответная реакция может быть стереотипичной, иногда бурной диффузной, что может привести к генерализованным судорогам [Михельсон В.А. и др., 1980].
Спинной мозг (medulla spinalis) — это продолговатая, почти цилиндрическая структура ЦНС, расположенная внутри центрального канала спинного мозга. Он соединяется с продолговатым мозгом, который является частью ствола головного мозга [МКРЗ, 1977].
У новорожденных спинной мозг простирается до III поясничного позвонка, у взрослых оканчивается у нижнего края I поясничного позвонка. Возникающее в процессе развития организма несоответствие длины спинного мозга размерам позвоночника приводит к нарастающему сверху вниз несоответствию отхождения нервных корешков уровню иннервируемых ими сегментов.
Твердая мозговая оболочка покрывает циркулярно спинной мозг на всем его протяжении от большого затылочного отверстия до II крестцового сегмента. Она окутывает и корешки спинного мозга, постепенно истончаясь, заканчивается на их пути через эпидуральное пространство в боковые межпозвоночные отверстия. Паутинная оболочка довольно плотно прилегает к твердой мозговой оболочке. Мягкая оболочка покрывает непосредственно спинной мозг. Общее количество цереброспинальной жидкости у взрослого составляет 130—150 мл, но в центральном канале спинного мозга 20—30 мл [Тарроу А.Б., Эриксон Д.К., 1977].
Спинной мозг в субарахноидальном пространстве фиксирован отходящими от него корешками, а также связками и тяжами, пересекающими это пространство в различных плоскостях. Наиболее постоянными являются три связки: две боковых и одна продольная. Боковые связки, расположенные во фронтальной плоскости, тянутся на всем протяжении спинного мозга. Основанием их служит мягкая мозговая оболочка. Наружный их край в отличие от внутреннего не является непрерывным: он в виде зубцов прикрепляется к паутинной оболочке. Ниже конуса спинного мозга корешки в составе конского хвоста тянутся внутри субарахноидального пространства в направлении соответствующих межпозвоночных отверстий. Длина этого пути для проходящих здесь корешков различна: нижележащие корешки идут вниз дальше, чем вышележащие. В результате общее направление нервных волокон в конском хвосте оказывается веерообразным. Эта часть субарахноидального пространства является местом скопления наибольшего количества цереброспинальной жидкости, в связи с чем в аспекте спинномозговой анестезии представляет наибольший интерес.
Ретикулярная формация (formatio reticularis) расположена в сером веществе спинного мозга между дорсальными и латеральными рогами, захватывая и белое вещество. Анатомически и функционально она связана со многими отделами головного мозга, в том числе с корой головного мозга. Из спинного мозга в виде определенной структуры ретикулярная формация распространяется на продолговатый мозг и мост, захватывая дыхательные и сосудодвигательные центры. В филогенетическом отношении она является наиболее старым отделом нервной системы. Ее развитие связано с совершенствованием различных отделов мозга и мозжечка. Действие многих анестетических агентов объясняют торможением ретикулярной формации. Постоянная деятельность ретикулярной формации необходима для поддержания тонуса коры и сознания [Тарроу А. Б., Эриксон Д. К., 1977].
При проведении эпидуральной и спинномозговой анестезии необходимо учитывать особенности анатомического строения позвоночника, его физиологические изгибы и неодинаковую в различных его отделах форму позвонков.
Позвоночник (columna vertebralis) состоит из 7 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 5 рудиментарных копчиковых позвонков. В юности крестцовые позвонки срастаются в одну кость — крестец. Слияние копчиковых позвонков происходит в среднем возрасте. Позвоночник представляет собой единое целое благодаря скрепляющим позвонки связкам. Тела позвонков соединяются двумя продольными связками, идущими спереди и сзади по средней линии. Основными связками, скрепляющими дуги и остистые отростки позвонков, являются надостистая, межостистая и желтая. Первая связывает все остистые отростки от CVII до крестца. Межостистая связка скрепляет все остистые отростки в сагиттальной плоскости. Дуги позвонков скрепляются эластическими волокнами, которые имеют желтый цвет, отличаются большой плотностью и полностью прикрывают центральный канал спинного мозга сзади (желтая связка).
При пункции центрального канала спинного мозга следует иметь в виду неодинаковое положение остистых отростков в различных отделах позвоночника. Шейные, два верхних грудных и нижние поясничные остистые отростки располагаются почти горизонтально и по уровню расположения полностью соответствуют позвонкам, от которых они отходят. Остистые отростки остальных позвонков направлены вниз, черепицеобразно накладываясь один на другой. Верхушки их находятся на уровне тел нижележащих позвонков, прикрывая собой сзади желтую связку. При максимальном сгибании шеи и туловища вперед остистые отростки несколько раздвигаются, что при пункции улучшает доступ к позвоночному каналу. В центральном канале спинного мозга различают эпидуральное и субарахноидальное пространства.
Эпидуральное пространство (cavitas epiduralis), которое также называют перидуральным и экстрадуральным, расположено между твердой мозговой оболочкой и надкостницей позвонков (рис. 5.16). Оно заполнено жировой тканью и богатой сетью сосудов. Эпидуральное пространство со всех сторон окружает спинной мозг, но приблизительно 9/10 его объема находится в задней части. Эпидуральное пространство начинается от шейного отдела позвоночника и оканчивается в крестцовом канале. В отличие от центрального канала спинного мозга оно не сообщается с большим затылочным отверстием и черепномозговой полостью. Анестетики, введенные в него, не вызывают развития центрального паралича. Раствор из эпидурального пространства распространяется вверх и вниз по клетчатке позвоночного канала и через боковые отверстия проникает в паравертебральное пространство. Считают, что 1 мл раствора анестетика распространяется на один сегмент от места инъекции. Наиболее широким Эпидуральное пространство становится в поясничной области (5—6 мм), где его пункция наиболее безопасна. Это пространство сужено в шейной области до 1 —1,5 мм и значительно больше (2,5—4 мм) в грудной, где размер спинного мозга несколькд меньше При пункции эпидурального пространства игла проходит надостистую, межостистую и желтую связки. Последняя является наиболее важным анатомическим ориентиром ввиду ее значительной толщины (рис. 5.17).
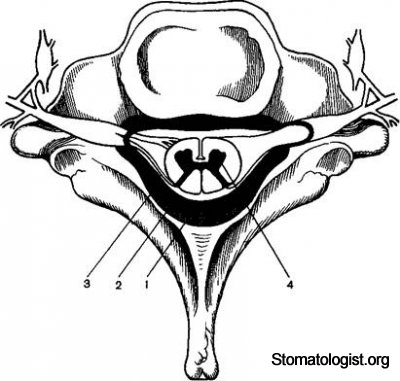
Оболочки спинного мозга (вид сверху).
1 — желтая связка, 2 — Эпидуральное пространство, 3 — твердая мозговая оболочка, 4 — спинной мозг
Подпаутинное пространство (cavitas subarachnoidealis). При дальнейшем продвижении игла после желтой связки проходит твердую и паутинную мозго-вые оболочки и достигает подпаутинного пространства (см. разделы «Головной мозг» и «Спинной мозг»). Основным ориентиром служит наличие спинномозго-вой жидкости.
Плечевое сплетение (plexus brachialis) состоит из 5—8-го шейных и 1-го грудного спинномозговых нервов и иннервирует всю верхнюю конечность и глубокие части плечевого сустава. Оно расположено в одном пучке над ключи-цей, что очень удобно для местного обезболивания. Наружные части плечевого пояса иннервируют: область ключицы — надключичными нервами, подмышеч-ную впадину — межреберными нервами, область лопатки — грудными спин-номозговыми нервами (Т1 — Т4).
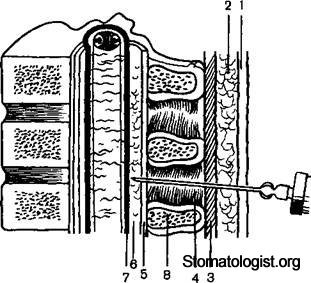
Анатомические ориентиры при пункции эпидурального пространства
1 — кожа, 2 — подкожная жировая клетчатка, 3 — надостистая связка, 4 — ме-жостистая связка, 5 желтая связка, б — эпиду ральное пространство, 7 — твер-дая мозговая оболочка 8 — остистый отросток по звонка.
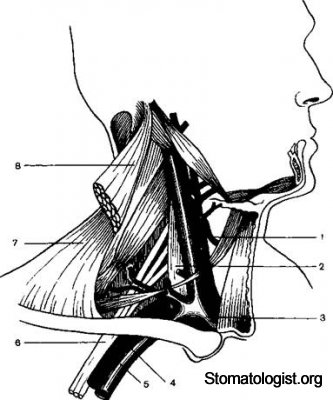
Анатомическим ориентиром плечевого сплетения является надключичная ямка, составляющая среднюю часть надключичной области. В медиальной час-ти этой области находится верхняя апертура грудной клетки, из которой выхо-диткупол плевры, защищенный ременной мышцей головы (m. splenius), мыш-цей, поднимающей лопатку (m. levator scapulae) и лестничной мышцей (m. scale-nus). Плечевое сплетение из надключичной ямки проходит под ключицей в подмышечную впадину между передней и средней лестничными мышцами и на высоте I ребра составляет сплошной нервный пучок, который по выходе из-под ключицы опять делится на отдельные ветви.
Топографоанатомические соотношения в области плечевого сплетения
1 — внутренняя яремная вена, 2 передняя лестничная мышца, 3 — правая плечеголовная вена, 4 пра вая подключичная артерия, 5 правая подключичная вена 6 плечевое сплетение 7 трапециевидная мышца, 8 — грудиноключично сосцевидная мышца
Местом для анестезии является точка на 0,5—1 см выше середины клю-чицы и кнаружи от подключичной артерии. Иглу следует направлять к ости-стым отросткам II и III грудных позвонков.
Пояснично-крестцовое сплетение (plexus lumbosacrahs) состоит из трех поясничных нервов, 12-го грудного и части 4-го поясничного нервов, образую-щих поясничное сплетение, и из 5-го, части 4-го поясничного, 1 — 3-го са-кральных нервов, образующих крестцовое сплетение. Для тотальной анестезии нижней конечности важна блокада седалищного, бедренного и запирательного нервов.
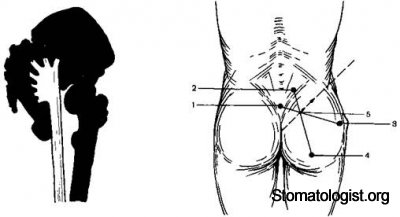
Точка блокады седалищного нерва находится на пересечении: 1) линии, соединяющей заднюю верхнюю ость подвздошной кости с наружным краем се-далищного бугра, 2) линии, соединяющей большой вертел бедренной кости с верхним концом ягодичной складки; 3) линии, проведенной от точки пересече-ния двух предыдущих линий с передней верхней остью подвздошной кости.
Анатомические ориентиры при блокаде седалищного нерва
1 межъягодичная (.кладка, 2 задняя верхняя ость подвздошной кости 3 большой вертел бедренном кости 4 седалищный буюр 5 точка вкола иглы ( грелкой ука-зано направленно иглы
Бедренный нерв в бедренном треугольнике располагается кнаружи от бедренной артерии (см. рис. 5.12). Местом блокады этого нерва является точка, расположенная на 1 см кнаружи от бедренной артерии, сразу под паховой связ-кой на глубине 0,5—1 см под широкой фасцией бедра.
СПИСОК ЛИТЕРАТУРЫ
Международная комиссия по радиологической защите (МКРЗ). Публика-ция № 23. Медико-биологические данные.—М.: Медицина, 1977.
Привес М.Г. Лысенков Н.К., Бушкович В.И. Анатомия человека.—М.: Ме-дицина, 1985.
Роузен М., Латто Я.П., Шэнго Не. У. Чрескожная катетеризация цен-тральных вен: Пер. с англ. М.: Медицина, 1986.
Синельников Р.Д. Атлас анатомии человека.—М.: Медицина, 1973.— Т. 1—л.
Стауффер Дж Л Интубация трахеи // Неотложные состояния в пульмо-нологии / Под ред. С. А. Сана.- М., 1986.- С. 35-73.
Стивенсон X Е Патофизиологическое обоснование оживления с помощью массажа сердца// Современные проблемы реаниматологии / Под ред. П. Д. Го-ризонтова и А.М. Гурвича.— М., 1980.— С. 192—196.
Тарроу Л.Б., Эриксон Д.К. Теоретические и клинические основы анесте-зиологии: Пер. с англ.— М.: Медицина, 1977.